Bronhopneumopatia obstructivă cronică (BPOC) este una dintre patologiile frecvent întâlnite în rândul populaţiei, ocupând locul IV printre cauzele mortalităţii şi I loc printre cauzele stării de invaliditate a pacienţilor. O problemă aparte reprezintă tratamentul pacienţilor cu BPOC în exacerbare, – “ agravările ce apar brusc, episodic, ce se suprapun pe evoluţia stabilă a BPOC şi care este însoţită de creşterea în intensitate a dispneei, reducerea capacităţii de muncă, modificarea volumului şi culorii sputei (sau fără aceasta), mărirea în intensitate a tusei, creşterea temperaturii corpului şi/sau modificarea statusului intelectual-anamnestic, ce necesită modificarea tratamentului obişnuit”. De regulă, evoluţia stabilă a BPOC este întreruptă de 1–4 exacerbări şi mai multe pe parcursul anului.
La rezolvarea acestei probleme se cheltuiesc resurse materiale impunătoare. Aici trebuie luat în considerare că creşterea costurilor tratamentelor este legată nu numai (sau nu atât) de creşterea dozelor medicamentelor de obicei folosite (bronhodilatatoare, corticosteroizi), dar şi de necesitatea în dispozitive (nebulaizere) pentru administrarea unora din ele (anticolinergice, b2– agonişti, bronhodilatatoare combinate). Creşterea cheltuielilor este legată şi de faptul că atunci când nu putem controla medicamentos evoluţia bolii în condiţii de ambulator, apare necesitatea spitalizării acestor pacienţi cu folosirea oxigenoterapiei controlate şi ventilaţiei neinvazive a pulmonilor.
Cauzele exacerbărilor BPOC: primare – infecţiile traheobronhiale, expoziţia aeropoluanţilor; secundare – pneumonia, tromboembolia arterei pulmonare, pneumotoraxul, traumatismele cutiei toracice, indicarea greşită a sedativelor, preparatelor narcotice, beta-adrenoblocanţilor, insuficienţa cardiacă, tulburările de ritm cardiac.
Printre cauzele cele mai frecvente ale exacerbărilor BPOC tradiţional este menţionată infecţia traheobronşială. Este important de a menţiona că în dezvoltarea afecţiunii propriu zise infecţia nu are un rol important. Iniţial sub acţiunea aeropoluanţilor la persoanele predispuse se produc modificări structurale consecutive şi legate între ele ale căilor respiratorii şi ţesutului pulmonar, se modifică proprietăţile reologice ale secretului bronhial, clirensul mucociliar, ceea ce creează condiţii prielnice pentru colonizarea ulterioară cu agenţi bacterieni a căilor respiratorii. Însă infecţia se dovedeşte a fi cauza principală a exacerbărilor BPOC (în 50% din cazuri). Totodată, în cauza exacerbării afecţiunii nu poate fi determinată la fiecare al treilea caz.
Acutizările pot să înceapă treptat, insidios și pot fi caracterizate prin înrăutăţirea fulgerătoare a stării generale a pacientului cu dezvoltarea insuficienţei respiratorii acute şi insuficienţei de ventricul drept. În cazurile tipice exacerbările BPOC se caracterizează prin mărirea în intensitate a dispneei, tusei, eliminărilor de spută, care este de obicei vâscoasă, ce se elimină cu greu şi în multe cazuri este purulentă.
Gravitatea exacerbărilor, de obicei, corespunde cu gradul de manifestare al semnelor clinice ale afecţiunii în perioada evoluţiei ei stabile. Spre exemplu, la pacienţii cu BPOC cu evoluţie uşoară sau medie (gradul I-II) exacerbările de obicei se caracterizează prin mărirea tusei, dispneei şi creşterea cantităţii de spută expectorată, ceea ce ne permite de a trata aceşti pacienţi în condiţii de ambulator. Şi din contra, la pacienţii cu evoluţie severă a bolii (gradul III) exacerbările frecvent sunt însoţite de apariţia insuficienţei respiratorii acute, care necesită terapie intensivă în condiţii de staţionar.
După cum se știe, în determinarea gradului de gravitate al exacerbărilor unul din criteriile cele mai importante este gradul de micşorare al volumului expirator maxim timp de 1 secundă (VEMS < 1 litru/min), care caracterizează severitatea tulburărilor ventilatorii bronhoobstructive.

Bronhodilatatoarele: b2-agoniştii, anticolinergicele, metilxantinele
Pentru a jugula exacerbarea apărută se folosesc bronhodilatatoarele b-agonişti, colinolitice, metilxantune), corticosteroizi, antibiotice, oxigenoterapia controlată, ventilaţie pulmonară noninvazivă şi a.
Un rol important în tratamentul bronholitic al pacienţilor cu BPOC le revine remediilor cu acţiune bronhodilatatoare. În perioada evoluţiei stabile a afecţiunii se dă prioritate anticolinergicelor (ipratropium bromid, tiotropium bromid), b2-agoniştilor cu acţiune prolongată (salmeterol, formoterol, indicaterol) sau combinaţiilor lor, în funcție de gradul de manifestare a efectului bronhodilatator. b2-agoniştii cu acţiune scurtă se folosesc doar la necesitate pentru a jugula epizoadele scurte de disconfort respirator.
În perioada exacerbărilor preparatele “de primă linie” devin b2-agoniştii cu acţiune scurtă (salbutamol, fenoterol, terbutalin). Prioritatea lor faţă de anticolinergice constă în atingerea unui efect mai rapid, pe când pentru ipratropium bromid este caracteristic o bronhodilatare mai pronunţată şi mai îndelungată.
Pentru a determina eficacitatea comparativă a b2-agoniştilor, anticolinergicelor şi combinaţiilor lor au fost efectuate un şir de cercetări clinice în urma cărora nu s-a depistat careva prevalenţe în ceea ce privește acţiunea asupra permiabilităţii bronhiale. O ameliorare mai pronunţată şi mai rapidă se obţinea în cazul tratamentului inhalator combinat (b2-agonist + ipratropium bromid (IB)).
Administrând b2-agoniştii, noi mai puţin sperăm să obţinem o bronhodilatare certă, adică relaxarea musculaturii plate a peretelui bronhial. Atractivitatea terapeutică a simpatomimeticelor se poate lămuri în principal prin mecanisme sanogenetice alternative – creşterea clirensului mucociliar, stabilizării permeabilităţii microvasculare, acţiunii inotrope pozitive asupra musculaturii respiratorii istovite, în primul rând asupra diafragmei.
b2-agoniştii şi anticolinergicele sunt indicaţi de obicei inhalator, ceea ce permite de a minimaliza efectele secundare (adverse) sistemice (mai ales în cazul tratamentului cu doze mari) şi de a acţiona rapid pe căile respiratorii. În cazul comparării dispozitivelor şi formelor de inhalare a bronhodilatatoarelor (inhalator cu aerosol dozat cu speiser sau fără el; nebulaizer cu mundştuc sau cu mască; inhalator cu pudră dozat) s-a demonstrat că după eficacitate sunt identice. Tot odată se menţionează că folosirea nebulaizerelor este preferenţială la bolnavii gravi, care din cauza dispneei pronunţate nu pot afecta manevrele de inhalare normală, ceea ce face dificilă folosirea de către ei a inhalatoarelor cu aerosol dozate şi a altor dispozitive. În cazul obţinerii stabilizării clinice pacienţii revin la dispozitivele obişnuite (inhalatoarele cu aerosol dozate sau cu pudră).
În calitate de preparat cu acţiune bronholitică în tratamentul pacienţilor cu bronhobstrucţie teofilina este folosită pe parcursul a mai multor zeci de ani. Însă odată cu apariţia remediilor medicale mai eficiente şi mai inofensive ea şi-a pierdut poziţia sa în tratamentul afecţiunilor bronhoobstructive. Atârnarea reţinută faţă de folosirea metilxantinelor în situaţiile clinice discutate a fost condiţionată şi de faptul că nu sunt suficiente studii ce ar demonstra eficacitatea lor clinică şi funcţională. În prezent sunt cunoscute doar 2 studii în care s-a evaluat rolul specific al teofilinei în tratamentul exacerbărilor BPOC. În cadrul unui studiu s-a demonstrat priorităţile nici subiective (dinamica dispneei), nici obiective (indicii spirometriei) administrării aminofilinei intravenos în comparaţie cu placebo. În cadrul altui studiu, care prevedea analiza eficacităţii aminofilinei în comparaţie cu placebo la pacienţii din secţia de internare cu “bronhospasm acut” (puseu asmatic sau exacerbarea BPOC), a fost demonstrat că în cazul administrării preparatului bronholitic, practic de 3 ori se reduce necesitatea în spitalizare ulterioară.
Deși metilxantinele se caracterizează prin multitudinea efectelor extrabronhiale pozitive – reducerea presiunii în circuitul mic, uşurarea lucrului musculaturii respiratorii extenuate, mărirea clirensului mucociliar ş. a., ele trebuie folosite cu precauţie. Mai întâi trebuie luată în considerare probabilitatea înaltă a apariţiei efectelor adverse serioase, legat de diapazonul terapeutic îngust şi deviaţiilor considerabile a concentraţiei preparatului în plasmă (îndeosebi pronunţată în cazul interacţiunilor cunoscute ale medicamentelor, la pacienţii de vârstă înaintată, în insuficienţa cardiacă şi a.). În acelaşi timp, când nu este posibil de a folosi formele inhalatorii ale medicamentelor şi când folosirea bronhodilatatoarelor mai eficiente şi corticosteroizii sunt ineficienţi sau insuficient de eficienţi, atunci administrarea metilxantinelor este binevenită.
Glucocorticoizii
În prezent necesitatea în a administra glucocorticoizi în exacerbările BPOC nu mai este o problemă de discuţie. După opinia experţilor internaţionali, în cazul exacerbării BPOC, ce decurge cu volumul expectoraţiei forţate timp de 1 secundă (VEF1) mai puţin de 50% de la normă, glucocorticoiziise indică paralel cu terapia bronholitică.
Actuale devin alte întrebări ce ţin de tratamentul antiinflamator – termenii de iniţiere şi finalizare a tratamentului, dozele corticosteroizilor şi căile de administrare. În urma unui şir de studii s-a demonstrat că administrarea sistemică a corticosteroizilor (peroral sau parenteral) conduce la îmbunătăţirea oxigenării sângelui arterial (creşterea paO2), optimizarea indicatorilor spirometrici (VEF1 şi viteza expectoraţiei de vârf (VEV), reducerea senzaţiei subiective de dispnee. O consecinţă favorabilă în urma tratamentului cu corticosteroizi este şi reducerea numărului de zile spitalizate.
Este necesar de a indica corticoizii cât este de posibil mai precoce, încă din secţia de internare în acest plan sunt ilustrative rezultatele lui C.L. Emerman şi col., care au demonstrat ameliorarea vădită a permiabilităţii bronhiale chiar după administrarea o singură dată intravenos a 100 mg de metilprednisolon. Ameliorarea stării pacienţilor care au suportat exacerbare a BPOC, se poate aştepta deja peste 4,5 – 6 ore de la începutul administrării i/venos a corticosteroizilor, iar peste 12 ore după administrarea i/venos a 0,5 mg/kg de metilprednisolon VEF1 creşte cu 40%.
E. Niewoehner şi col. au făcut un studiu privind eficacitatea tratamentului hormonal cu durată diferită. Au fost observaţi pacienţi cu exacerbare a BPOC, care primeau tratament cu steroizi sistemic în decurs de 2 săptămâni (I grup) sau 8 săptămâni (II grup) sau placebo (III grup). Tratamentul cu corticosteroizi a contribuit la creşteri mai rapide ale valorilor VEF1, micşorării dispneei, termenilor de spitalizare, reducerii numărului de cazuri de complicaţii, cum ar fi decesul de orice cauză, necesitatea în intubaţie, necesitatea în terapie intensivă repetată. Deosebiri principiale după rezultatele tratamentului între grupurile I şi II nu s-a înregistrat, însă în cazul regimului de tratament de 8 săptămâni s-a înregistrat un număr mare de cazuri de manifestări nedorite (hiperglicemii, infecţii secundare şi a.). a fos trasă concluzia: în exacerbările BPOC durata tratamentului cu corticosteroizi nu trebuie să fie mai mare de 2 săptămâni.
Administrarea perorală sau intravenoasă a corticosteroizilor în exacerbările BPOC la etapa de spitalizare se face paralel cu terapia bronholitică (în combinaţie cu antibiotice şi oxigenoterapie. O doză fixată ce ar putea fi recomandată nu a fost determinată, însă luând în considerare riscul major de apariţie a efectelor nedorite în cazul tratamentelor cu doze mari de corticosteroizi, un compromis acceptabil între eficacitate şi securitate se consideră administrarea a 30-40 mg de prednisolon pe parcursul a 10-14 zile. Continuarea tratamentului nu creşte eficacitatea, însă creşte riscul apariţiei efectelor nedorite.
Antibioticele
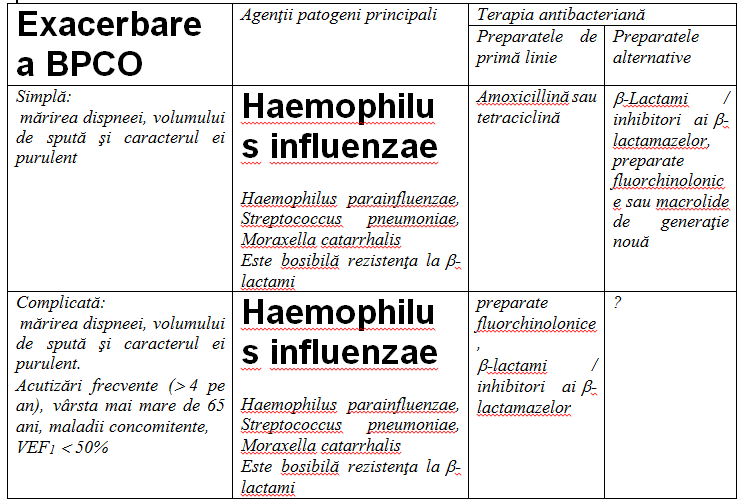
Alegerea antibioticului în cazul exacerbărilor BPOC în marea parte a cazurilor se face empiric. Indicaţiile pentru tratamentul antibacterian sunt majorarea dispneei, mărirea cantităţii de spută şi caracterul ei purulent. Totodată, luând în considerare caracterul heterogen al pacienţilor cu BPOC în exacerbare, este necesar de a evidenţia separat grupurile de pacienţi pentru care sunt după pronostic caracteristici anumiţi agenţi patogeni posibili şi de asemenea răspândirea ştamilor antibioticorezistenţi.
Astfel, în I grup (exacerbare simplă sau necomplicată a BP)C) pot fi incluşi pacienţii în vârstă de până la 65 ani cu exacerbări rare ale afecţiunii (mai puţin de 4 ori pe an), absenţa afecţiunilor concomitente serioase şi tulburări ale permiabilităţii bronhiale neînsemnate (VEF1 >50%). Pentru pacienţii din acest grup, agenţii patogeni specifici sunt Haemophilus parainfluenzae, Streptococcus pneumoniae şi Moraxella catarrhalis cu nivel natural de sensibilitate la antibiotice. Aici este posibilă şi etiologia virală a exacerbării maladiei.
Al II grup este reprezentat de bolnavi ce au suportat aşa numita exacerbare complicată a BPOC: vârsta 65 ani şi mai mult şi sau tulburări severe ale funcţiei ventilatorii pulmonare (neînsemnate (VEF1 < 50%) şi sau prezenţa afecţiunilor concomitente serioase (diabet zaharat, insuficienţă cardiacă, afecţiuni hepatice şi renale cronice însoţite de insuficienţă funcţională de organ şi a.) şi/sau nu mai puţin de 4 exacerbări pe parcursul unui an. În aceste cazuri agenţii patogeni posibili sunt aceeaşi, însă capătă importanţă etiologică Enterobacteriaceae spp. (Klebsiella pneumoniae, Escherichia coli), creşte probabilitatea prezenţei H. Influenzae, mai des se evidenţiează microorganisme rezistente (S. Pneumoniae penicilinrezistente, ştamuri de H. Influenzae producătoare de b-lactamaze).
În acest grup de pacienţi se înregistrează un număr mare de adresări repetate pentru ajutor medical după tratamentul primit, ce se explică prin menţinerea sau recidivele de tuse productivă şi/sau dispnee. Alegerea terapiei antibacteriene adecvate pentru pacienţii acestui grup este îndeosebi actuală, deoarece ineficacitatea tratamentului reprezintă factorul ce contribuie la reducerea progresivă a permiabilităţii bronhiale şi formarea cordului pulmonar cronic.
În acest context, pacienţilor din grupul I (exacerbare simplă sau necomplicată a BPOC) în primele zile de boală, când lipsesc sputa purulentă şi semnele evidente de intoxicaţie, din considerente că este foarte probabilă natura virală a exacerbării antibioticele nu sunt necesare. Însă, deși tratamentul bronholitic este efectuat adecvat, simptomele de exacerbare se menţin sau chiar se agravează. Aceasta poate indirect vorbi despre o superinfecţie bacteriană şi cauza necesitatea în tratament antibacterian. Cel mai evident efect terapeutic antibacterian se observă la pacienţii ce au suportat exacerbare complicată a BPOC (grupul II).
Trebuie menţionat că recomandările menţionate mai jos referitoare la alegerea antibioticului pentru tratamentul exacerbărilor BPOC se bazează pe rezultatele unor studii controlate, efectuate în ţări cu un nivel înalt de rezistenţă al agenţilor patogeni respiratori – S. Pneumoniae, H. Influenzae, M. Catarrhalis. În legătură cu aceasta, eficacitatea terapeutică şi bacteriologică a aminopenicilinelor poate fi în ţara noastră mai înaltă, comparativ cu cea din studiile analizate.
Oxigenoterapia în condiţii de staţionar reprezintă unul din direcţiile cheie ale tratamentului complex al pacienţilor cu BPOC. Dezvoltarea emfizemului pulmonar – atributul “morfologic” legitim al BPOC – duce la reducerea patului vascular, sectoare separate ale ţesutului pulmonar devenind incapabile pentru a efectua schimbul de gaze. Ca rezultat al redistribuirii circulaţiei sangvine apar tulburări ventilatorii-perfuzionale, ce conduc la creşterea ventilaţiei “spaţiului mort” şi retenţia CO2 (hipercapnie). Producerea crescută de baze la pacienţii cu BPOC compensează acidoza în creştere şi menţine un nivel relativ normal al pH-ului.
Avansarea hipoxemiei în cazul exacerbărilor BPOC reprezintă pericolul cel mai mare pentru viaţa pacienţilor cu BPOC. În acelaşi timp, oxigenotrapia cu concentraţii înalte de O2 conduce nemijlocit la hipercapnie şi acidoză, ce poate constitui un obstacol în calea efectuării acestui tip de tratament.
Pe lângă aceasta, s-a demonstrat că hipoventilarea pulmonară mai frecvent decât tulburările ventilator-perfuzorii contribuie la dezvoltarea hipercapniei. Însă riscul hipoxemiei cu mult prevalează riscul hipercapniei severe. Aşadar, oxigenoterapia controlată trebuie să fie recomandată tuturor pacienţilor, cu exacerbări severe al BPOC.
Nivelul adecvat al oxigenării – paO2 > 8.0 kPa (60 mm Hg) sau SaO2 > 90%. – de regulă, se atinge rapid în exacerbările necomplicate ale BPOC, totodată dezvoltarea hipercapnieiare loc asimptomatic. După iniţierea oxigenoterapiei componenţa gazelor din sânge trebuie controlată peste fiecare 30 min (oxigenare adecvată, excluderea acidozei, hipercapniei). Oxigenoterapia se poate efectua prin intermediul măștii Venturi sau prin catetere nazale.
Ventilaţia pulmonară noninvazivă
Dacă peste 30 minute de inhalaţie a oxigenului la pacienţii cu insuficienţă respiratorie acută eficacitatea oxigenoterapiei este minimală sau lipseşte, este necesar de a indica ventilarea pulmonară. În ultimul timp o atenţie deosebită se atribuie ventilării noninvazive pulmonare cu presiune pozitivă la sfârşitul expiraţiei. Eficacitatea acestei metode a fost demonstrată într-un şir de studii şi atinge 80-85%. În urma tratamentului se măreşte pH-ul, se reduce nivelul hipercapniei, se micşorează severitatea dispneei chiar din primele 4 ore de tratament. Pe fundalul efectuării ventilaţiei noninvazive scade necesitatea în intubare, termenii tratamentului în staţionar, letalitatea.
Concluzie
Tratamentul pacienţilor cu exacerbare a BPOC trebuie să fie complex şi să includă administrarea precoce obligatorie a bronhodilatatoarelor (b2-agoniştilor şi anticolinergicelor), corticosteroizilor şi antibioticelor. Apariţia sau progresarea insuficienţei respiratorii necesită folosirea oxigenoterapiei şi uneori a ventilaţiei mecanice a pulmonilor. Odată cu creşterea morbidităţii cu BPOC cresc şi cheltuielile pentru tratamentul pacienţilor ce sunt în stare stabilă, dar mai ales aceste cheltuieli cresc în timpul exacerbării afecţiunii.
Lupan Mihail
şef secţie boli interne nr.2,
IMSP SCM “Sfânta Treime”